Cos’è la demenza
La demenza è oggi definita come “disturbo delle funzioni cognitive, acquisito e di natura organica, caratterizzato da compromissione della memoria e di almeno un’altra funzione cognitiva, in assenza di alterazioni della coscienza e con significativa interferenza con le attività quotidiane o sociali”. La demenza è una patologia che colpisce le funzioni cognitive quali: memoria, attenzione, calcolo, linguaggio, orientamento spazio-temporale; causa confusione, cambiamenti improvvisi di umore, disorientamento. Non esiste un esame specifico per diagnosticare la demenza e al momento nemmeno una cura, ma solo farmaci che possono contenere i sintomi, o terapie non farmacologiche complementari.
Col progredire della malattia le persone non solo dimenticano, ma perdono la capacità di gestirsi autonomamente. Ciò porta il caregiver e tutta la famiglia ad essere coinvolta in modo gravoso nell’attività di cura e di assistenza continua.
Sintomi
Le sintomatologie più diffuse sono:
- Amnesia: è la perdita di memoria; questo sintomo influenza in molti modi la vita di ogni giorno in quanto crea problemi di comunicazione, di sicurezza e di comportamento.
- Aprassia: è il termine usato per descrivere la perdita della capacità di compiere atti volontari e finalizzati, nonostante l’integrità della funzione motoria, ad esempio: allacciarsi le stringhe delle scarpe, aprire la porta con le chiavi, ecc.
- Afasia: è l’alterazione o l’incapacità di parlare o di capire il linguaggio. Consiste nel pronunciare una parola al posto di un’altra, simile o completamente diversa, oppure nel ripetere sempre le stesse parole.
- Agnosia: è la perdita della capacità di riconoscere gli oggetti e il loro uso appropriato. Ad esempio usare una forchetta al posto del cucchiaio o lo spazzolino da denti al posto del pettine.
- Disturbi del comportamento: sono dei comportamenti non adeguati alla situazione. Il malato di demenza può presentarne uno o più. Il disturbo può essere presente in modo alternato o solo in una fase della malattia oppure per tutto il suo decorso e può assumere diversi livelli di gravità. I disturbi più frequenti sono psicosi (allucinazioni, deliri…), alterazioni dell’umore (depressione, euforia), sintomi neurovegetativi (disturbi del sonno, alterazioni dell’appetito…), disturbi psicomotori (vagabondaggio, affaccendamento), alterazioni della personalità (apatia, aggressività…).
Cosa fare in caso di sospetta demenza?
Se si è preoccupati o insospettiti perché si riconoscono alcuni di questi sintomi, il primo riferimento è il medico di medicina generale (MMG) che effettua una valutazione della sintomatologia, dei cambiamenti della vita quotidiana e dei disturbi cognitivi. Al medico spetta il compito di indirizzare la persona affetta da demenza verso il C.D.C.D. (Centro per i deficit cognitivi e demenze-ex U.V.A. – Unità di Valutazione Alzheimer).
Fasi della malattia
La demenza viene solitamente divisa in tre fasi: lieve, moderata e grave.
Demenza lieve
Le persone possono ancora essere in grado di vivere in modo indipendente. Tuttavia, saltuariamente si verificano vuoti di memoria che influenzano la vita quotidiana, come ad esempio dimenticare le parole o dove sono le cose e gli oggetti abitualmente utilizzati. I sintomi comuni della demenza lieve includono: perdita di memoria di eventi recenti, cambiamenti di personalità, come diventare più sottomessi o ritirati, smarrimento rispetto all’ambiente circostante, perdita di oggetti, difficoltà nella risoluzione di problemi e compiti complessi, come la gestione delle finanze, difficoltà a organizzare o esprimere pensieri.
Demenza moderata
Le persone che soffrono di demenza moderata hanno bisogno di maggiore assistenza nella loro vita quotidiana. Con il progredire della demenza diventa più difficile svolgere le normali attività quotidiane e prendersi cura di sé. I sintomi comuni durante questa fase includono: crescente confusione o scarsa capacità di giudizio, maggiore perdita di memoria, inclusa una perdita di eventi del passato più lontano, bisogno di assistenza nel vestirsi, fare il bagno e pettinarsi, significativi cambiamenti di personalità e comportamento, spesso causati da agitazione e sospetto infondato, cambiamenti delle abitudini di riposo, come ad esempio dormire durante il giorno e sentirsi irrequieti di notte.
Demenza grave
In questa fase le persone malate hanno un ulteriore declino mentale e un peggioramento delle capacità fisiche. La demenza grave spesso può causare: una perdita della capacità di comunicare, la necessità di un’assistenza quotidiana a tempo pieno, per mangiare e vestirsi, una perdita di capacità fisiche, come camminare, sedersi e tenere la testa alta e, infine, la limitazione della capacità di deglutire, controllare la vescica e la funzione intestinale, una maggiore suscettibilità alle infezioni, tra cui la polmonite.
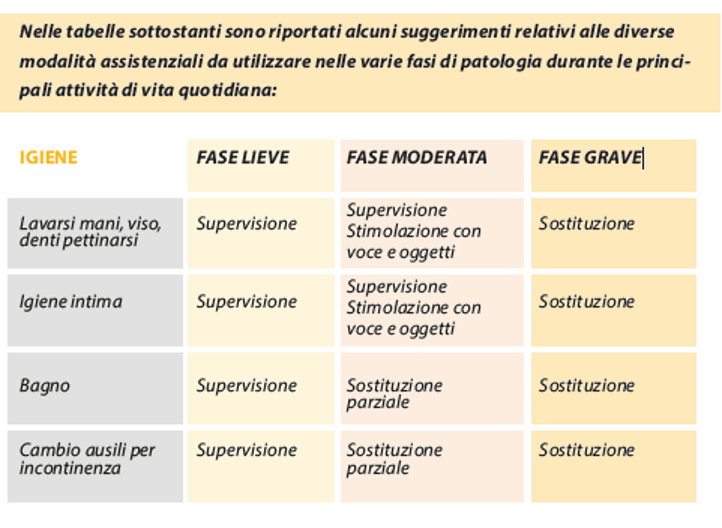
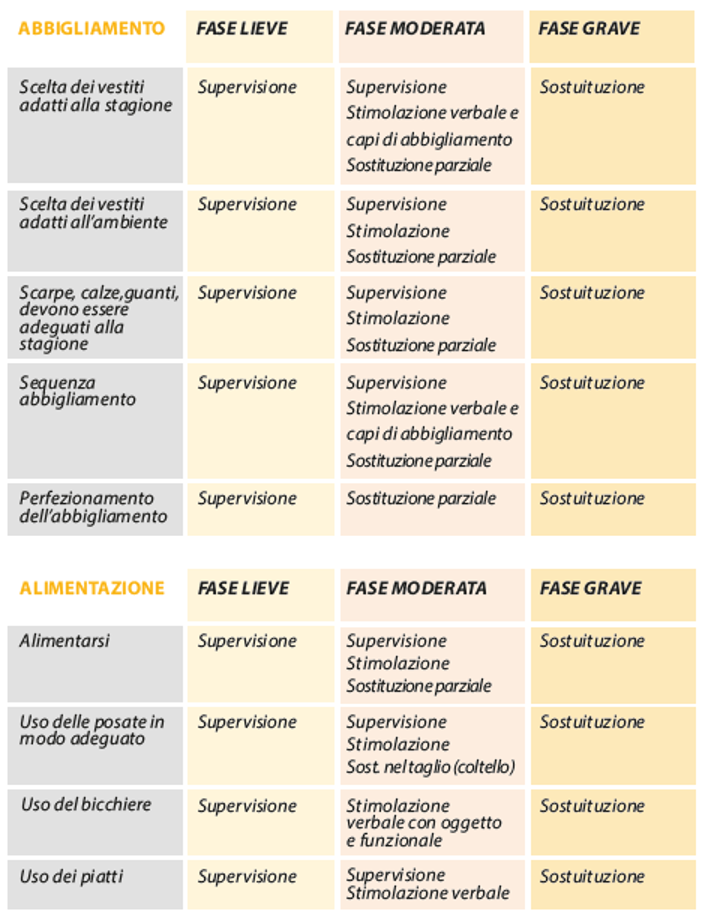
Assistenza: modalità diverse in diverse fasi di malattia
Con il termine “assistenza” si intende garantire la presenza e prestare supporto e aiuto alla persona fragile e malata nelle attività quotidiane. L’obiettivo principale di “chi assiste” non è solo di tipo operativo ma in generale è orientato al fine di determinare il benessere psico-fisico della persona assistita. Essendo tale malattia caratterizzata da varie fasi, l’attività di assistenza varia a seconda della fase che si sta affrontando; pertanto, bisogna ricordare che essa deve essere:
- personalizzata: per assicurare al malato il mantenimento delle abitudini pregresse alla malattia;
- flessibile: per reagire in maniera adeguata rispetto al trascorrere del tempo e all’andamento della malattia.
Le modalità di assistenza solitamente utilizzate sono:
- Supervisione (controllo a distanza).
- Stimolazione con la voce ed oggetti (funzione di guida).
- Sostituzione parziale o totale della persona.
Consigli pratici nell’attività di assistenza di persone con demenza
Come mantenere una comunicazione positiva
Alcuni accorgimenti possono essere di aiuto, come:

- Accertarsi della integrità di vista e udito; eventualmente provvedere con occhiali adeguati o con apparecchi acustici.
- Parlare chiaramente e lentamente, ponendosi di fronte alla persona affetta da demenza e guardandolo negli occhi. Non parlare da lontano o da dietro; usare un tono di voce adeguato, ma senza urlare.
- Mostrare affetto; il contatto fisico può essere utile, sempre se questo viene gradito.
- Fare attenzione al linguaggio del corpo: la persona affetta da demenza, infatti, si può esprimere anche attraverso messaggi non verbali (il linguaggio corporeo può esprimere ansia, paura, dolore).
- Essere consapevoli anche del “proprio” linguaggio corporeo per non creare dei fraintendimenti (es. si può dire una cosa con grande calma ma dimostrare comunque di essere irrequieti).
- Cercare di individuare alcune parole “chiave” (cioè parole facili da ricordare che ne possono suggerire altre), oppure particolari suggerimenti o spiegazioni che possono essere efficaci per comunicare con il malato.
- Assicurarsi che il malato sia attento prima di parlare con lui.
- Il malato mantiene emozioni e sentimenti: evitare accuratamente di parlare di lui o delle sue condizioni di salute in sua presenza.
- Evitare di sottolineare i suoi insuccessi e mantenere la calma: discutere su alcuni argomenti può solo peggiorare la situazione. Se talvolta le cose non vanno per il verso giusto, questo avviene a causa della malattia, non del malato.
- L’umorismo può essere un buon modo per ridurre lo stress se la persona è in grado di capirlo (in alcuni casi il deficit della capacità di astrazione provoca l’impossibilità di comprendere una battuta umoristica): è bene ridere con il malato, ma evitare di ridere di lui perché potrebbe non capire.
Come gestire i disturbi del comportamento
I Disturbi del comportamento sono comportamenti e modi di agire del malato che in alcuni casi non sono adeguati alla situazione. I più diffusi sono: apatia, alterazione sonno-veglia, agitazione, aggressività, wandering, alterazione alimentare, ecc.
Per trattare tali sintomi vengono utilizzate le terapie non farmacologiche o la farmacoterapia, che è gestita dal MMG o dallo Specialista.
Le terapie non farmacologiche sono attività di stimolazione che agiscono sulle modalità relazionali, comportamentali e di adattamenti ambientali. Esse hanno come obiettivo il miglioramento della qualità della vita e il benessere della persona malata e dei suoi caregivers. Dopo un’attenta valutazione multidimensionale viene scelta la TNF (Terapia Non Farmacologica) più adatta e il professionista di riferimento elabora un piano d’intervento che coinvolge sia il malato ma anche i caregivers con un percorso di addestramento ad essi dedicato. Alcuni esempi sono: Terapia Occupazione, ROT (Reality Orientation Therapy), Doll Therapy, ecc.
Di seguito verranno trattati i disturbi comportamentali maggiormente difficili da gestire.
Aggressività
Può manifestarsi sia come aggressività verbale (insulti, parolacce, bestemmie, linguaggio scurrile) che, più raramente, sotto forma di aggressività fisica (graffi, sberle, morsi, lancio di oggetti). Queste manifestazioni, anche se compaiono improvvisamente e non sembrano apparentemente causate da eventi specifici, costituiscono molto spesso una vera e propria reazione difensiva del malato verso qualcosa che viene interpretato come una minaccia. Non va dimenticato che chi è affetto da demenza non è in grado di capire pienamente ciò che accade intorno a lui o ciò che gli si richiede.
Che cosa fare?
- Non sgridate il malato, non capirebbe: in realtà la sua rabbia non è rivolta contro di voi ma è una manifestazione del suo disagio o della sua paura.
- Riducete al minimo le situazioni che possono essere vissute come minacciose dal malato; cercate di non contraddirlo in quanto la sua tolleranza alle frustrazioni è molto ridotta.
- Proponete attività con calma e/o aspettate un momento adeguato.
Wandering
Il vagabondaggio (wandering) consiste sostanzialmente in un’attività motoria incessante del malato che tende a camminare senza una meta e uno scopo precisi, spesso di notte. L’affaccendamento afinalistico indica invece tutti quei gesti e comportamenti ripetitivi svolti da persona affetta da demenza senza alcun fine apparente.
Che cosa fare?
- In caso di vagabondaggio provate ad assecondare questo impulso irrefrenabile del malato permettendogli di camminare in un ambiente “protetto”, in modo da limitare al massimo i rischi e i pericoli a cui la persona affetta da demenza può andare incontro. Può essere utile accompagnarlo, anche seguendolo a distanza, facendo attenzione al tipo di calzature che indossa ed evitando l’uso di ciabatte.
- In caso di affaccendamento è utile lasciarlo fare, assicurandosi che utilizzi (o eventualmente fornendogli) dei materiali che possono essere manipolati senza pericolo. Provate a tenerlo occupato in attività utili e gradevoli (es. parti di attività domestiche semplici).
In questo caso il malato è assolutamente convinto che stiano accadendo delle situazioni che in realtà non sono vere (per es. crede di avere ancora un lavoro o di abitare con la mamma, ecc.).
Deliri
Che cosa fare?
- Non deridete né sgridate il malato, ma cercate piuttosto di assecondarlo nei limiti del possibile e di calmarlo.
- Individuate ed eventualmente eliminate le possibili fonti ambientali di disturbo.
Allucinazioni
Il malato vede (o più raramente sente) cose che in realtà non esistono (es. animali, persone, voci).
Che cosa fare?
- Non deridete né sgridate il malato.
- Accettate e ascoltate con interesse e attenzione la loro “realtà” cercando di farne parte senza alimentarla.
- Individuate ed eventualmente eliminate possibili fonti ambientali di disturbo (es. luci, rumori).
- Correggete eventuali difetti di vista e/o di udito.
Come affrontare la perdita di memoria
La memoria, soprattutto in fase iniziale della malattia, che è compromessa, così come sono compromesse le capacità ad immagazzinare informazioni nuove, situazione che provoca spesso nel malato senso di irritazione e frustrazione.
E’ utile:
- Mantenere un atteggiamento positivo e rassicurante.
- Evitare di sottolineare gli errori.
- Ricorrere all’uso di strategie a sostegno delle capacità mnemoniche (per es. agenda, calendario, appunti, ecc.).
Come affrontare il disorientamento
E’ importante fornire un maggiore senso di orientamento e ridurre il senso di disagio ed ansia della persona affetta da demenza attraverso alcune strategie come ad esempio:
- Dare sicurezza e creare una routine giornaliera.
- Aiutare il malato a capire il tempo che passa.
- Adattare l’ambiente mantenendolo stabile e famigliare (utilizzare immagini, etichette, contenitori, ecc.).
Come affrontare il nervosismo
- Rimanere calmi e parlare con gentilezza.
- Dare spazio sufficiente, in modo che non si senta costretto.
- Dargli qualcosa con cui giocherellare (ad esempio un piccolo oggetto, un fazzoletto, ecc).
- Trovargli qualcosa di utile da fare (ad esempio sbucciare le patate o piegare gli strofinacci).
- Un bicchiere d’acqua può aiutare a volte a calmarsi).
- Ridurre le bevande che contengono caffeina.
- Cercare di semplificare l’ambiente circostante (evitare che ci sia confusione o troppa gente).
Come affrontare le domande ripetitive
Alle volte può essere sfiancante sentirsi ripetere la stessa domanda decine di molte, ma occorre ricordare che:
- La domanda ripetitiva è spesso espressione di preoccupazione del malato e non serve considerare solo il contenuto.
- È bene cercare di rispondere alle domande.
- Insieme alle risposte è opportuno dare messaggi di tranquillità e sicurezza.
Come gestire l’igiene personale
L’igiene personale è di fondamentale importanza nelle persone malate, siano esse allettate o meno. Alcune regole da seguire:
- Rispettare il bisogno di privacy e la dignità del malato.
- Mantenere vive le abitudini, per quanto possibile, (doccia, bagno) e ritualità (mattina, sera)
- Garantire l’assistenza necessaria, semplificare le procedure senza intaccare l’indipendenza della persona affetta da demenza.
- Il bagno deve essere un momento piacevole (locale confortevole, adeguata temperatura e profondità dell’acqua) e deve essere fatto in un luogo sicuro (uso di tappetino antiscivolo, maniglioni, sedili per vasca…).
Come aiutare il malato a vestirsi
Spesso vestirsi è un’impresa per il malato con demenza a causa della perdita di memoria. Per questo occorre:
- Concedere il tempo sufficiente per vestirsi.
- Limitare la scelta degli indumenti pur rispettando lo stile e le abitudini del malato, dando preferenza ad abiti pratici da indossare e sfilare, senza lacci o bottoni, pantofole e scarpe chiuse aderenti completamente al piede.
- Favorire l’autonomia inerente anche a gesti semplici, fino a quando è possibile.
Come affrontare le difficoltà nell’alimentazione
Nella persona affetta da demenza è fortemente raccomandata un’alimentazione che si basi su tre pasti principali e due spuntini, ricca in carboidrati integrali e con una buona alternanza di fonti proteiche con riduzione dell’apporto di grassi saturi, quindi carni trasformate, carni rosse, formaggi ed incremento dell’apporto di proteine vegetali (legumi), ricca di frutta e verdura. Come abbiamo già visto, alcuni alimenti quali cereali integrali, legumi, olio d’oliva, verdure a foglia verde, frutti di bosco, pesce e pollo rappresentano alimenti in grado di rallentare il progredire della patologia, in quanto cibi ricchi di vitamine, sali minerali e acidi grassi polinsaturi. Una relazione tra carenza di nutrienti e demenze è stata dimostrata da diversi studi, in particolare carenza di vitamina E, vitamina C e Zinco. Nei malati di demenza però le difficoltà ad alimentarsi sono frequenti, inizialmente per disturbi della memoria e del comportamento, successivamente per la
presenza di aprassia (incapacità di compiere gesti coordinati e diretti a un determinato fine) e agnosia (mancato riconoscimento di oggetti, persone, suoni, forme, odori già noti). Specie per chi vive solo al proprio domicilio, fin dai primi stadi della malattia le abitudini alimentari si modificano, anche a causa della minore autonomia nella vita quotidiana (fare la spesa, cucinare). In generale, il momento del pasto può diventare sempre più difficile, man mano che la demenza progredisce.
Nei malati di demenza, un carente apporto nutrizionale può determinare un importante perdita di peso corporeo, specie se l’anziano è preda di iperattività motoria e di wandering costante: in tal caso si osserverà una cospicua perdita di peso.
La persona con demenza, alle volte, può:
- Non riconoscere più il cibo.
- Avere una percezione di sapori e odori nettamente diminuita o alterata.
- Incontrare difficoltà crescenti nel riconoscere e utilizzare correttamente le posate, fino ad arrivare a mangiare con le mani.
- Versare l’acqua fuori dal bicchiere.
- Mettere da parte il cibo e nasconderlo, talvolta mangiandolo quando ormai è andato a male.
- Sporcarsi facilmente mentre mangia.
- Distrarsi in continuazione, non stare seduto e gironzolare intorno alla tavola.
- Mangiare troppo spesso perché dimentica di averlo già fatto o, al contrario, non mangiare o mangiare troppo poco.
- Richiedere ostinatamente di alimentarsi agli orari più impensati, persino in piena notte.
- Mangiare qualunque cosa o, viceversa, un solo cibo come avviene nel caso in cui una persona si focalizza su un unico alimento/piatto e mangia solo quello.
Accorgimenti necessari
- Non lasciare alla portata del malato bevande alcoliche (birra, vino, amari, ecc.).
- Assicurare sempre un’adeguata idratazione (almeno un litro e mezzo d’acqua al giorno), per contrastare rischi di stipsi, disidratazione, aggravamento dello stato confusionale.
- Evitare le bevande stimolanti (caffè, tè, cioccolata), specie in caso di evidente nervosismo e agitazione.
- Controllare periodicamente il peso, oppure la taglia dei vestiti, in modo da valutare possibili situazioni di dimagrimento eccessivo per cui è necessario contattare subito il medico per un consulto.
La sala pranzo e la tavola
- Non mettere davanti al malato più piatti contemporaneamente: aspettare che finisca di mangiare il primo, e poi servirgli il secondo; aspettare che finisca di mangiare il secondo, e poi offrirgli la frutta.
- Ricordarsi che il malato può non essere più in grado di avvertire la temperatura (calda o fredda) di alimenti e bevande, con rischio di scottarsi o, all’opposto, di subire una congestione.
Come affrontare la difficoltà di deglutizione
Se il malato presenta difficoltà di deglutizione, è consigliabile adottare alcuni accorgimenti quali:
- usare stoviglie apposite (ad esempio, tazze e bicchieri che consentono dì non far piegare troppo indietro la testa, cosa che rende la deglutizione più difficile);
- assicurarsi che il malato stia seduto diritto, con la testa leggermente in avanti;
- porgere una piccola quantità di cibo, utilizzando un cucchiaio di metallo (no plastica e no siringhe o cannucce) senza riempirlo troppo; alternare cibo e bevande (pezzi piccoli e piccoli sorsi);
- non proporre vegetali a struttura fibrosa o a foglia lunga (es. cavolo, fagiolini) e alimenti duri di piccole dimensioni (es. noccioline, popcorn, caramelle dure);
- quando occorre, ricordare al malato di deglutire, suggerendogli di deglutire due volte lo stesso boccone (può aumentare le probabilità che lo faccia);
- se necessario, triturare o frullare il cibo o utilizzare alimenti semisolidi (es. yogurt);
- interrompere il pasto se compaiono tosse, cianosi (colorito bluastro della cute e delle mucose, determinato da insufficiente ossigenazione del sangue) o altri segni di rischio di soffocamento.
Come affrontare l’incontinenza
L’incontinenza urinaria è un problema fastidioso e debilitante. Con i malati di demenza, è consigliabile:
- Assicurare il mantenimento di una adeguata igiene.
- Consultare il medico o lo specialista per individuare eventuali cause curabili.
- Stabilire una routine di accesso al bagno.
- Fare in modo che il bagno sia facilmente riconoscibile, accessibile e utilizzabile.
- Proteggere biancheria, lenzuola e coperte.
- Considerare l’utilizzo di presidi (traverse, strisce assorbenti, pannoloni, ecc).
Come prevenire la sindrome da immobilità
Il bisogno di movimento è un bisogno primario delle persone. Quando viene compromessa la possibilità di muoversi e di spostarsi in base ai propri desideri ed alle proprie esigenze è fondamentale, per prevenire i danni che possono conseguire all’immobilità, che chi assiste sappia come aiutare a far assumere corrette posizioni. Vengono di seguito presentate le principali tecniche di mobilizzazione e posizionamento; per ognuna di esse sono descritti gli obiettivi, la modalità di esecuzione e il materiale eventualmente necessario. È utile sottolineare che, quando non controindicato, le capacità di movimento residue della persona che si assiste vengano considerate una risorsa da valorizzare e mantenere. Ciò significa che, anche se a volte è più semplice e richiede meno tempo sostituirsi completamente alla persona mobilizzandola in modo passivo, è importante sia sul piano psicologico sia su quello del mantenimento dell’autonomia possibile, coinvolgere l’assistito attivamente nei diversi passaggi di posizione.
Chi assiste in modo continuativo persone con difficoltà di movimento deve però fare attenzione anche alla propria salute. Alcuni semplici accorgimenti possono prevenire danni alla schiena che, quando si devono sollevare o spostare pesi importanti in modo continuativo, è particolarmente sottoposta a sollecitazioni e sovraccarichi.
La prevenzione dei danni alla schiena si basa essenzialmente sull’utilizzo di giuste tecniche, comprendenti anche l’uso di ausili, ed eventualmente sull’aiuto di un’altra persona.

Consigli utili per chi assiste:
- Quando ci si deve abbassare per sollevare un peso, flettere le gambe mantenendo la schiena dritta.
- Allargare i piedi (stessa larghezza delle spalle) per aumentare la base di appoggio e migliorare la stabilità.
- Portare il peso da sollevare il più vicino possibile al corpo.
- Negli spostamenti della persona a letto, per meglio distribuire lo sforzo fisico appoggiare eventualmente un ginocchio sul letto.
- Rimuovere eventuali ostacoli (tappeti, lampade, ecc.) e fare in modo di avere sufficiente spazio intorno al letto per eseguire le manovre richieste e per avvicinare il più possibile la carrozzina (ricordarsi sempre di azionare i freni prima di procedere agli spostamenti).
- Utilizzare gli ausili disponibili (in particolare il sollevatore) anche se richiedono più tempo rispetto alla movimentazione manuale.
- Se possibile, effettuare regolarmente esercizi fisici per mantenersi in buona salute.
Come rendere sicura la casa
L’adozione di interventi ambientali può avere una valenza terapeutica nel trattamento del malato affetto da demenza. Infatti, in ogni “fase” della malattia l’ambiente può sia accentuare che compensare in parte le conseguenze del deficit cognitivo e pertanto può condizionare sia lo stato funzionale che il comportamento della persona affetta da demenza.
Gli interventi sull’ambiente dipendono dalle caratteristiche della persona assistita, dalla gravità della malattia e della natura dei disturbi comportamentali. È fondamentale che la casa sia sicura per evitare incidenti e per ridurre al minimo i danni, nel caso questi si verifichino. Il malato di demenza perde, infatti, la capacità di distinguere ciò che è pericoloso da ciò che non lo è.
Di seguito alcuni suggerimenti:
- Adattare la casa alle condizioni della persona affetta da demenza attraverso una pianificazione graduale. È bene compiere le modifiche in maniera progressiva: anche perché tutti i cambiamenti improvvisi vengono vissuti dal malato in modo molto stressante.
- La disposizione del letto e dei mobili deve essere semplice e funzionale ai deficit del malato; evitare però frequenti sconvolgimenti dell’assetto degli arredi. Gli oggetti di uso quotidiano vanno sempre riposti nello stesso luogo per facilitarne il ritrovamento.
- Eliminare le potenziali fonti di pericolo; rimuovere i tappeti perché spesso causano cadute; evitare i pavimenti sconnessi e l’uso eccessivo di cera. Eliminare tavoli bassi e sgabelli o arredi instabili in quanto aumentano il rischio di cadute.
- Rivestire con materiali morbidi gli spigoli e i bordi taglienti dei mobili.
- Utilizzare fornelli elettrici o a gas con sistemi automatici di spegnimento: i fornelli sono una fonte di pericolo!
- Riporre i coltelli e i prodotti detergenti in un luogo sicuro non direttamente accessibile al malato.
- Rendere inaccessibile l’accesso ai medicinali e agli alcolici.
- Allontanare dalle finestre gli arredi che potrebbero facilitare lo scavalcamento involontario.
- Fare attenzione a fili e cavi elettrici ingombranti: il malato può inciampare con elevato rischio di cadute.
- Semplificare l’ambiente e la disposizione degli oggetti.
- Eliminare gli oggetti ingombranti che non sono strettamente necessari (spesso ce ne sono molti nelle case degli anziani).
- Togliere le chiavi dalle porte per evitare che il malato si chiuda accidentalmente o volutamente in una stanza.
- Fare in modo che ci sia un percorso facile e privo di ostacoli per accedere al bagno.
- Fornire WC, vasca e doccia di maniglioni; utilizzare tappetini antiscivolo nella vasca e nella doccia. Se possibile applicare un pre-miscelatore dell’acqua; eventualmente camuffare il bidet se questo viene confuso con il WC. Fare attenzione agli specchi di grandi dimensioni: può accadere che il malato non riconosca la propria immagine riflessa.
- Fornire delle indicazioni segnaletiche grandi e ben comprensibili per orientarsi nelle varie stanze della casa.
- Ottimizzare l’illuminazione: disporre luci notturne nella camera da letto, nel corridoio e nel bagno.
Come organizzare la giornata
E’ necessario trovare una routine quotidiana e rispettarla. La ripetizione nel fare le cose nella stessa sequenza aiuta la persona affetta da demenza a sentirsi meno disorientato e gli crea un percorso noto all’interno del quale può muoversi con più sicurezza.
Ecco alcuni suggerimenti per costruire un piano della giornata funzionale:
- Tenere conto come prima cosa delle abitudini della persona, dei suoi gusti e delle sue preferenze.
- Impostare le giornate seguendo le sue usanze, proponendogli attività familiari o simili. Per esempio, se è abituato ad andare al cimitero al pomeriggio, e le condizioni fisiche lo permettono, questa uscita va mantenuta.
- Programmare le attività più impegnative nel momento della giornata in cui la persona è più attiva e reattiva, solitamente tarda mattinata, ma questo può cambiare a seconda della persona e della fase di malattia che sta attraversando.
- Non sovraccaricare la giornata di attività. Le attività devono essere piacevoli e non essere vissute come una fatica; si può passare da attività semplici come piegare la tovaglia ad attività più complesse come la lettura del giornale. Tutte le attività sia in termini di complessità che di durata devono essere scelte in base agli interessi e alle capacità della persona.
- Lasciare il più possibile autonoma la persona finché è possibile senza sostituirsi, anche se questo vuol dire allungare i tempi.
- Essere flessibile: una volta creata la routine, bisogna essere pronti a modificarla all’occorrenza nel caso la persona assistita dimostra segni di insofferenza.
Inoltre, con il progredire della malattia le capacità e le esigenze del malato cambiano e diventa necessario modificare la routine per adattarla meglio con creatività e flessibilità.
Potrebbe interessarti
Articoli correlati
Una collezione di contenuti utili